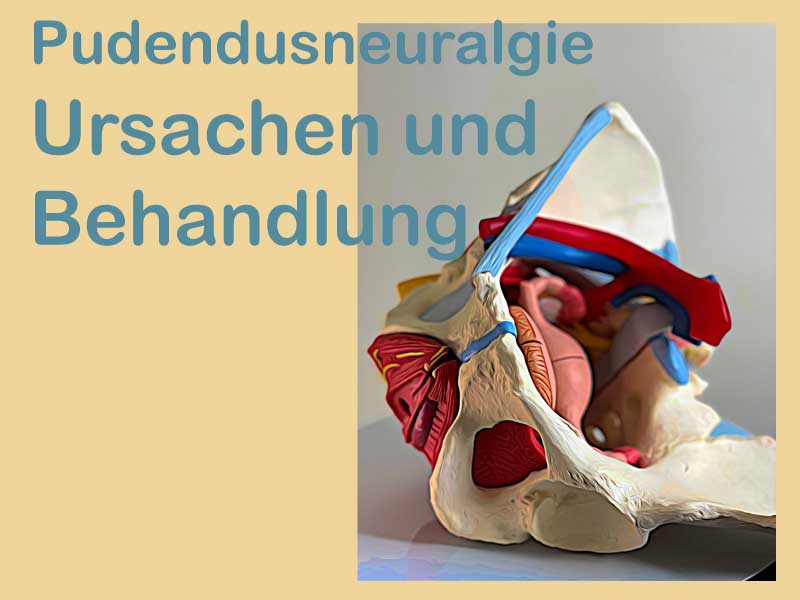
Was sind Ursachen der Pudendusneuralgie? Wie kann man diese manuell behandeln?
von Renate Bruckmann (Fachautorin, Pohltherapeutin, Heilpraktikerin)
Immer mehr PatientInnen kommen In unseren Praxen in Saarbrücken und Neustadt an der Weinstraße zu einer Behandlung nach der Pohltherapie bzw. Beckentherapie Bruckmann, nachdem sie die Diagnose Pudendusneuralgie erhalten. Nicht wenige haben außerdem durch eigene Recherchen die Vermutung, sie könnten daran leiden, wenn Urologe, Gynäkologe oder Proktologen keinen organischen Befund festgestellt haben. Neben der schulmedizinischen Versorgung können körpertherapeutische Verfahren wie die Pohltherapie helfen, den betroffenen Pudendusnerv zu entlasten und Beschwerden zu lindern.
You-Tube: Videoblog - Thema: Pudendusneuralgie - Informationen (Hören und Sehen statt lesen?)
Was ist Pudendusneuralgie?
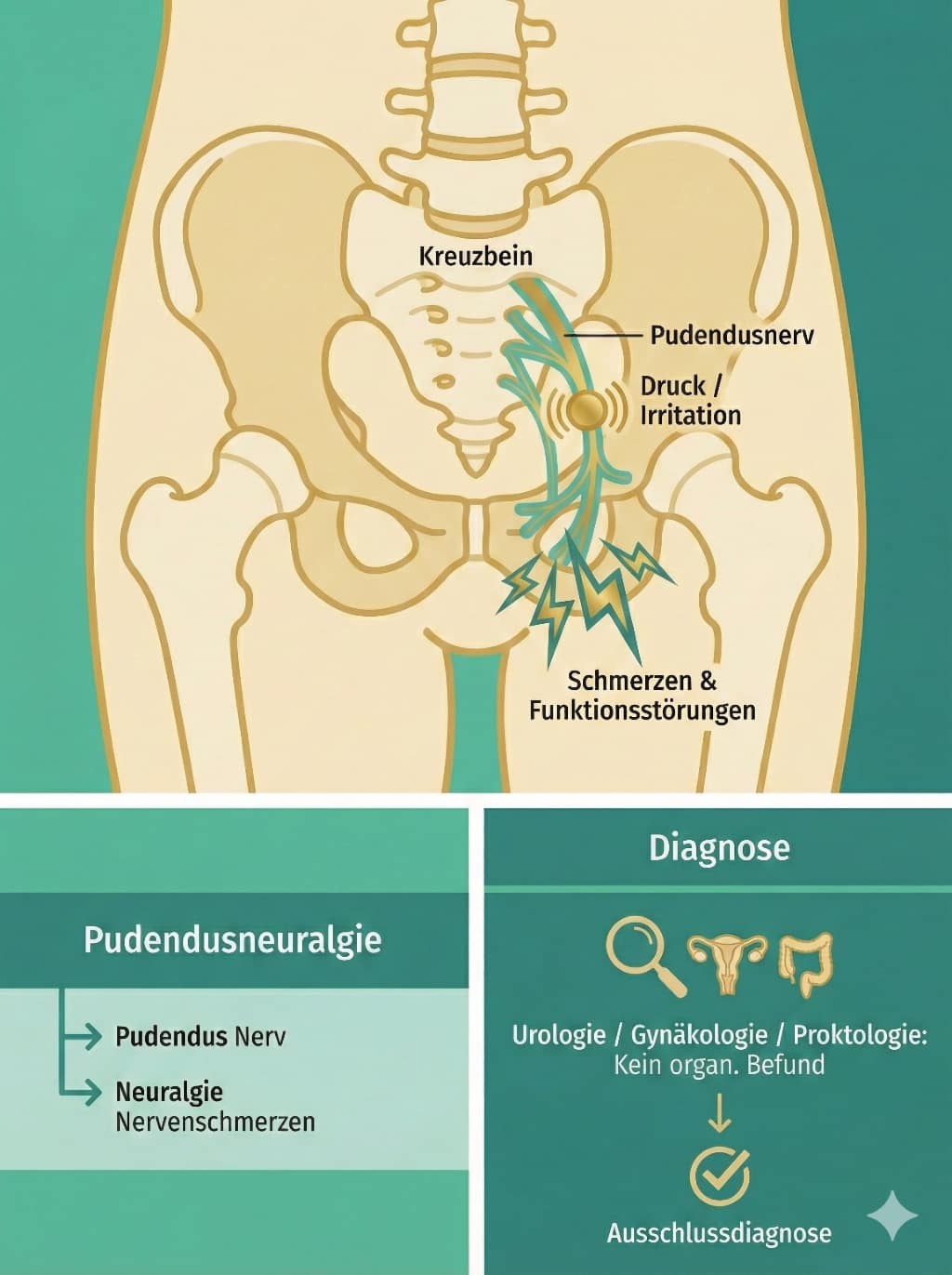
Die Pudendusneuralgie ist eine Nervenschmerzerkrankung (Neuralgie), die durch eine Reizung, Quetschung oder Verletzung des Pudendusnervs im Beckenbereich verursacht wird. Typische Symptome sind extremes Brennen, Stechen, Reißen oder das Gefühl von "elektrischen Schlägen" im Damm-, Genital- oder Analbereich oder das ständige Fremdkörpergefühl im Rektum oder in der Vagina, quälender Harndrang, obwohl die Blase leer ist, starken Schmerzen beim Geschlechtsverkehr, Schmerzen beim Orgasmus, Missempfindungen.
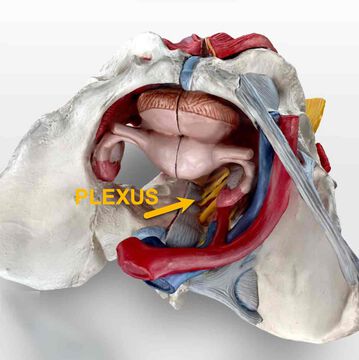 Der Begriff Pudendusneuralgie setzt sich zusammen aus Pudendus und Neuralgie. Pudendus bezieht sich auf den Pudendusnerv und der Wortteil Neuralgie bedeutet Nervenschmerzen. Der Pudendusnerv entspringt im Kreuzbein, also im unteren Rücken und im Gesäß, einem Nervengeflecht (genannt Plexus). Bei der Pudendusneuralgie wird eine Irritation durch Druck oder Verletzung des Pudendusnervs angenommen, die Schmerzen und Funktionsstörungen auslösen kann. Die Diagnose wird im Rahmen schulmedizinischer Untersuchungen festgestellt oder als Ausschlussdiagnose gestellt, wenn organisch seitens der Urologie/Gynäkologie/Proktologie kein Befund gestellt werden konnte.
Der Begriff Pudendusneuralgie setzt sich zusammen aus Pudendus und Neuralgie. Pudendus bezieht sich auf den Pudendusnerv und der Wortteil Neuralgie bedeutet Nervenschmerzen. Der Pudendusnerv entspringt im Kreuzbein, also im unteren Rücken und im Gesäß, einem Nervengeflecht (genannt Plexus). Bei der Pudendusneuralgie wird eine Irritation durch Druck oder Verletzung des Pudendusnervs angenommen, die Schmerzen und Funktionsstörungen auslösen kann. Die Diagnose wird im Rahmen schulmedizinischer Untersuchungen festgestellt oder als Ausschlussdiagnose gestellt, wenn organisch seitens der Urologie/Gynäkologie/Proktologie kein Befund gestellt werden konnte.
Pudendudsnerv - Verlauf - 3-D-Modell männlich |
Pudendudsnerv - Verlauf - 3D-Modell weiblich |
Beschwerden bei Pudendusneuralgie
Die Beschwerden bei Pudendusneuralgie sind nicht einheitlich. Auch in der medizinischen Fachliteratur werden die Beschwerden recht unterschiedlich beschrieben, sodass klar wird, wie schwierig die Diagnose ist. Betroffene leiden unter:
- Schmerzen und Missempfindungen im genitalen Bereich
- Sitzbeschwerden
- Probleme beim Wasserlassen und beim Stuhlgang
- sexuelle Funktionsstörungen
Beschwerden im Unterbauch, Blasenbereich und Gesäß werden manchmal ebenfalls dem Pudendusnerv zugeschrieben, obwohl diese Regionen nicht dem Versorgungsgebiet des Nervs entsprechen.
Sind die Beschwerden stark, wie bei vielen Betroffenen, und helfen keine Schmerzmittel (wie ebenfalls bei vielen) ist die Lebensqualität stark eingeschränkt. Einerseits durch die Beschwerden selbst, andererseits aber auch durch die erfolglosen Behandlungen und die damit verbundene Unsicherheit.
Psychische Belastung: Da Betroffene nicht mehr normal sitzen können, fallen oft Autofahren, Büroarbeit oder Kinobesuche flach. Verbunden mit der Tatsache, dass viele Ärzte das Krankheitsbild nicht sofort erkennen ("Das ist alles nur Stress"), führt dies häufig zu Verzweiflung, sozialer Isolation und Depressionen.
Ursachen für Pudendusneuralgie
 Nervenverletzungen des Pudendusnervs dürften relativ selten sein. In der Literatur werden Verletzungen nach Bestrahlungen des Beckens (etwa im Rahmen einer Tumorbehandlung) oder durch Geburtsverletzungen erwähnt. Außerdem sind dauerhafte Läsionen (Verletzungen) durch Beckenfrakturen (Brüche) oder chirurgische Eingriffe erwähnt. Außerdem tiefe Hämatome im Gesäß durch Einblutungen in die Muskulatur.
Nervenverletzungen des Pudendusnervs dürften relativ selten sein. In der Literatur werden Verletzungen nach Bestrahlungen des Beckens (etwa im Rahmen einer Tumorbehandlung) oder durch Geburtsverletzungen erwähnt. Außerdem sind dauerhafte Läsionen (Verletzungen) durch Beckenfrakturen (Brüche) oder chirurgische Eingriffe erwähnt. Außerdem tiefe Hämatome im Gesäß durch Einblutungen in die Muskulatur.
Solche Ereignisse oder Bezüge lassen sich jedoch nur bei den wenigsten Patienten herstellen.
Viel häufiger sind wahrscheinlich Irritationen durch mechanischen Druck auf den Nerv und seine Äste und zwar durch verhärtete Muskeln, die den Nerv auf seinem Weg durch den Körper einengen können. Diese Probleme sind jedoch reversibel und meist gut behandelbar.
Welche Verspannungen können den Pudendusnerv reizen?
Bei Irritationen des Pudendusnervs sollte man unterscheiden zwischen Ursachen, die mit einer Nervenverletzung einhergehen, und muskelbasierten Ursachen. Denn wenn ein harter Muskelstrang Druck auf den Nerv ausübt, kann ihn dieser Druck irritieren und Schmerzreize auslösen. Außerdem kann natürlich der Muskelstrang selbst Schmerzen auslösen, weil er Triggerpunkte (kleine verhärtete Knötchen im verspannten Muskel) enthält. Triggerpunkte wiederum können Schmerzreize auslösen, entweder dort, wo sie sind, oder weil sie Ausstrahlungen in eine andere Region bewirken.
Druck auf den Pudendusnerv – das steckt dahinter:
Kompressionssyndrome oder Entrapment-Syndrome kennt man bereits von anderen Muskeln, zum Beispiel eine Kompression des Ischiasnervs durch einen verspannten Piriformis-
Muskel. Ein chronisch verspannter Piriformis-Muskel könnte auch eine Kompression des Pudendus-Nervs auslösen (Travell & Simons, 2000) (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005), da er unterhalb des Piriformis verläuft.
Verspannungen im Piriformis können auch durch Sport, zum Beispiel durch schnelle Richtungswechsel bei Tennis, Handball und anderen Ballspielen, entstehen. Lange Meditationen oder ständiges Sitzen im Schneidersitz können Verspannungen im Piriformis auslösen (oder dem Obturatorius internus) Außerdem soll langes Sitzen Triggerpunkte im Piriformis aktivieren. (Travell & Simons, 2000), (Davies) Außerdem sind ständig nach außen rotierte Beine (durch breitbeiniges Sitzen) ein wichtiger Faktor für einen verspannten Piriformis-Muskel.
Nach dem Verlauf des Muskels wäre es außerdem denkbar, dass eine Verspannung des Oburatorius internus, die Druck auf den Alcockkanal ausübt und die Faszie des Oburatorius internus verfestigt, sodass Druck und Minderdurchblutung im Bereich des Nervs entstehen könnte. Diese Erklärung wäre analog zu der von (Holtkamp, 2007) zu sehen. Auch der M. Coccygeus und das ihn bedeckende Ligamentum sacrospinale könnten infrage kommen.
Unser Behandlungsangebot bei Pudenndusneuralgie - Beckentherapie Bruckmann / Pohltherapie
Leiden Sie unter Pudendusneuralgie und sind die Ursachen auf muskuläre Ursachen zurückzuführen, können Sie selbst aktiv werden, um den Beschwerden entgegenzuwirken::
1. Beginnen Sie mit den Übungen aus dem Grundprogramm des Buchs „Unter der Gürtellinie“ oder des entsprechenden Onlinekurses und machen Sie diese konsequent täglich, vier Wochen lang. Das dauert pro Tag etwa 25 Minuten. Vielen Betroffenen bietet das eine Erleichterung ihrer Beschwerden.
2. Lassen Sie sich körpertherapeutisch untersuchen, um abzuklären, ob auch Verspannungen die Ursache für Ihre Beschwerden sein können. Das können Sie in unserer Praxis in Saarbrücken oder in Neustadt tun.
3. Lesen Sie das Buch „Unter der Gürtellinie“, um dahinter zu kommen, ob Sie Fehlhaltungen oder Gewohnheiten haben, die Ihre Beschwerden auslösen oder verstärken, und gehen Sie diese mithilfe der Tipps dazu im Buch an. Das Buch wird Ihnen helfen, Ihre Beschwerden besser zu verstehen – und auch das bringt Erleichterung.
Hier noch ein paar Tipps bei Pudendusneuralgie
In Bewegung bleiben
Bleiben Sie in Bewegung, so gut es geht. Geeignete Möglichkeiten sind z. B. Schwimmen, Yoga, Walking oder leichtes Joggen.
Radfahren bei Pudendusneuralgie
Zum Thema Radfahren kann man feststellen, dass viele mit einem unpassenden Sattel die Erfahrung haben, dass danach eine Taubheit oder andere Missempfindungen im Bereich des Damms entstehen. Diese lassen jedoch nach, sobald man den Druck wegnimmt.
Bei chronischen Beschwerden ist es angeraten, auszuprobieren, ob ein passender Sattel das Problem behebt: Man kann sich im Fachgeschäft einen Sattel anmessen lassen, sodass der passende herausgesucht werden kann. Das kostet weniger als 100 Euro und bringt sehr viel.
Wenn man gerne Rad fährt, kann man einfach ausprobieren, wie lange es möglich ist zu fahren, ohne weitere Beschwerden zu bekommen. Ist der Sattel richtig und sind die Muskeln wieder locker, kann das Rad fahren weiter ausgedehnt werden und geht meistens wieder problemlos.
Entspannung
Yoga kann helfen, wieder zu lernen, sich zu entspannen und die Gedanken unter Kontrolle zu bringen, damit sie aus dem Teufelskreislauf Beschwerden – Gedanken – Anspannung herauskommen. Die Bewegung dabei ist ebenfalls positiv. Beobachten Sie, welche Übungen Ihnen guttun, und lassen Sie weg, was negative Folgen hat. Wenn Sie andere Verfahren der Entspannung kennen und damit gute Erfahrungen machen, um so besser!
Pudendusneuralgie und Sitzen
Nicht jede und jeder Patient reagiert gleich. Viele haben jedoch beim Sitzen eine Verschlechterung. Wenn Ihre Beschwerden im Sitzen schlimmer werden, sorgen Sie für eine weiche Unterlage (Kissen), auch ein Sitzring kann vorübergehend benutzt werden. Letzterer ist aber keine Dauerlösung, da sich dabei die Rückseite der Oberschenkel chronisch anspannen kann, was wiederum dem Becken zu schaffen machen kann. Aber als Erste Hilfe ist er geeignet.
Liegen bei Pudendusneuralgie
Wenn nur Liegen hilft, legen Sie sich hin, aber schauen Sie, dass Sie insgesamt in Bewegung bleiben können. Zum Beispiel durch Körperübungen. Vieles aus dem Grundprogramm geht im Liegen!
Im Stehen arbeiten bei Pudendusneuralgie
Wenn Sie gerne im Stehen arbeiten, am PC zum Beispiel, weil Sie weniger Beschwerden im Stehen haben, berücksichtigen Sie diese Tipps:
- Gehen Sie zwischendurch immer wieder ein paar Schritte;
- Ab und zu in die Hocke zu gehen hält die Knie locker und entspannt Gesäß und Beckenboden;
- Beugen Sie immer mal wieder den Oberkörper nach vorne, so dass der Rücken rund werden kann, das beugt Rückenschmerzen vor.
- Achten Sie darauf, nicht ständig Ihr Gewicht hauptsächlich auf ein Bein zu verlagern (Standbein), sonst gerät Ihr Becken auf die Dauer in einen Schiefstand.
- Beobachten Sie, ob Sie mit lockerem Gesäß stehen und wenn nicht, entspannen Sie sich bewusst.
- Rollen Sie Ihre Oberschenkel mit einer Faszienrolle aus (zwei mal in der Woche jeweils einige Minuten langsam und in alle Richtungen) und machen Sie die Übungen aus dem Grundprogramm, um Ihre Beine zu entlasten. Das tut allen Menschen gut, die Beschwerden im Becken haben.
Pudendusneuralgie und Medikamente
Wenn Sie Medikamente bekommen haben und feststellen, dass Sie Ihnen helfen, Ihre Beschwerden besser in den Griff zu bekommen, sollten Sie sie nehmen. Jedoch sollten Sie sich nicht nur auf Medikamente verlassen, ohne Ihre Verspannungen anzugehen, sonst kommen Sie nicht mehr davon weg.
Die Medikamente bekämpfen in diesem Fall nur die Symptome, nicht die Ursache!
Von wiederholten Antibiotika-Einsatz ohne eine nachweisbare Infektion ist abzuraten. Sprechen Sie mit Ihrem Arzt oder Ihrer Ärztin, wenn Sie den Eindruck haben, dass die verordneten Medikament Ihnen nicht helfen. Informieren Sie ihn oder sie, welche Präparate Sie von anderen Fachärzten verordnet bekamen, damit Wechselwirkungen Beachtung finden.
Verdauung und Pudendusneuralgie
Bei chronischer Verstopfung kann das Pressen und der damit verbundene Druck den Pudendusnerv reizen. Maßnahmen dagegen sind genügend Bewegung, Wasser und Ballaststoffe.
Bei anhaltender Verstopfung auch Medikamente checken: Antidepressiva, Neuroleptika, Antiepileptika, Mittel gegen Bluthochdruck, Lipidsenker, Diuretika, Sedativa, Opiate können chronische Verstopfung auslösen. Dann sollten Sie ggf. die Dosis anpassen und probieren, ob es besser wird. Ansonst empfehlen wir Flohsamen oder andere Ballaststoffe zuführen. Auch eine Gabe von 400 mg Magnesium pro Tag kann gegen Verstopfung helfen. Vermeiden Sie, auf Dauer Abführmittel, da diese den Mineralienhaushalt durcheinander bringen können und Ihr Darm immer bequemer wird, sodass Sie sie ständig brauchen.
Und schließlich bei Pudendudsneuralgie: Bleiben Sie dran. Wenn es schlimm ist, denken Sie daran: es kann nur besser werden, wenn Sie etwas tun.
Die Pudendusneuralgie in der Fachliteratur
Benninghoff und Drenckhahn schreiben, dass eine Läsion des Nervs eine Funktionsuntüchtigkeit der Schließmuskeln von Blase und Anus verursachen könne sowie Störungen der Geschlechtsfunktion. (Benninghoff & Drenckhahn, 2014). Probleme bei den Sphinktermuskeln (Wind- und Stuhlinkontinenz, Harn- und Belastungsinkontinenz) werden genannt. (Tanzberger, 2013)
Die Autoren im Prometheus berichten über folgende Beschwerden: Funktionsverlust des Beckenbodens einschließlich der Schließmuskeln von Blase und Darm (Harn und Stuhlinkontinenz) sowie einer Störung der Geschlechtsfunktionen, z. B. Impotenz beim Mann (Schünke, Schulte, Schumacher, Voll, & Wesker, 2019). Laut Travell und Simons können Schmerzen im Damm, sexuelle Funktionsstörungen und Dyspareunie der Frau; Potenzstörungen und Schmerzen in der Leiste entstehen (Travell & Simons, 2000). Bis auf die Leistenschmerzen sind dieser Meinung auch andere Autoren, wobei die beschriebenen Schmerzqualitäten unterschiedlich dargestellt werden. (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005)
Die Autoren (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005) berichten, dass Frauen doppelt so häufig von „Pudendusneuropathie“ betroffen sein sollen. Die Symptome werden beschrieben mit Parästhesien, Schmerzen (manchmal einfahrend, wie elektrisch), die bei Druck, etwa beim Sitzen zunehmen, Brennen, Fremdkörpergefühl im Rektum, Schmerzen, die bis in die Organe ziehen können. Andere schreiben, dass es Druckläsionen des Pudendusnerves gebe, diese jedoch akut auftretende Taubheit am Damm und im Genital auslösen (habe ich selbst bei langen Radtouren und schlecht angepassten Sätteln erlebt), sowie evtl. Blasen- und Mastdarmentleerungsstörungen, Ejakulationsprobleme. Durch das Einnähen des Nervs an das Lig. Sacrospinale im Rahmen einer Kolpopexie (bei der das Scheidenende fixiert wird) soll es weiterhin zum Pudendus-Schmerzsyndrom kommen. Außerdem durch Obstipation und Geburtsverletzungen, hier soll es aber typisch eher zu motorischen Ausfällen kommen, seltener zu sensiblen, Schmerzen entstünden dabei nicht (Wiesner & Jost, 2003).
Schulmedizinische Diagnostik und Therapie der Pudendusneuralgie
 Durch neurologische Untersuchungsmethoden (Messung der Latenzzeit, Elektromyogramm soll eine Diagnose gestellt werden, alle Autoren beschreiben diese jedoch als schwierig. (Jost, 1997), (Wiesner & Jost, 2003) (Holtkamp, 2007)
Durch neurologische Untersuchungsmethoden (Messung der Latenzzeit, Elektromyogramm soll eine Diagnose gestellt werden, alle Autoren beschreiben diese jedoch als schwierig. (Jost, 1997), (Wiesner & Jost, 2003) (Holtkamp, 2007)
In der Regel wird eine Infiltration mit Kortikoiden und Lokalanästhetika unter radioskopischer Kontrolle durchgeführt. Diese Punktionen werden an sog. Kompressionsstellen im Verlauf des Nervs, meistens im Bereich des Alcock-Kanals durchgeführt. Wenn dadurch die Beschwerden vorübergehend verschwinden, gilt das als beweisend für die Diagnose Pudendusneuralgie. Gleichzeitig wird die Punktion als therapeutische Möglichkeit genutzt, sie kann aber nicht auf Dauer durchgeführt werden, da die Patienten in der Regel mit der Zeit immer schwächer darauf ansprechen.
Die Autoren (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005) berichten von 60 Prozent der Patientengruppe (112 Patienten gesamt), bei denen die Infiltration eine Besserung ergeben habe. Dadurch sei eine Indikation für eine chirurgische Dekompression (Neurolyse) gegeben. (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005). Bei der chirurgischen Dekompression werden über den Damm, die Vagina oder durch den Glutaeus (meistens)operiert. Aufgrund der Erfahrung einer „sprunghaften Zunahme der Schmerzen“ nach der OP wird von den Autoren ein lang wirkendes Schmerzmittel in den Nerv eingebracht. Insgesamt sollen 65 – 80 Prozent der Patienten, die auf die vorher durchgeführte Infiltration positiv reagiert haben, von der OP profitiert haben. In mehr als dreißig Prozent war keine Verbesserung eingetreten. Die Verbesserung soll sehr langsam eintreten (innerhalb eines Jahres). (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005)
Andere Autoren (Holtkamp, 2007) berichten von schlechteren Ergebnissen. Allerdings wurden hier nur Patienten operiert bei denen die o.g. Pudendusblockade keinen Erfolg zeigte. In seiner Dissertation berichtet der Autor von 31 Operierten, von denen bei 22 eine Katamnese durchgeführt werden konnte. Bei 10 Patienten ergab sich eine deutliche Verbesserung (auf der Skala von 0 bis 10 um etwa 5 Punkte), bei 8 Patienten ergab sich keine Veränderung, und 4 Patienten erlitten eine Verschlechterung.
Ursachen gemäß der Fachliteratur
Als seltene Ursache gelten: Beckenfrakturen, Tumore, Radiotherapie, diese Ursachen wurden in der Regel bei unseren Patienten vor ihrem Besuch bei uns ausgeschlossen. Weiter werden besprochen, tiefe Hämatome durch Injektionen, Schädigungen des Nervs durch Herpes zoster, Geburtsverletzungen (z.B. bei Dammverletzungen). (Schünke, Schulte, Schumacher, Voll, & Wesker, 2019) (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005) (Holtkamp, 2007). Starkes Pressen bei der chronischen Obstipation soll ebenfalls eine Kompression verursachen können. (Tanzberger, 2013) (Holtkamp, 2007) (Wiesner & Jost, 2003).
Außerdem langes Radfahren (Holtkamp, 2007) (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005), (Wiesner & Jost, 2003) oder Reiten.
Diese Faktoren sollen durch mechanische Druck- und Zugbelastungen eine Kompression oder eine Überdehnung des Nervs verursachen und die Beschwerden auslösen. Außerdem soll durch die Schädigung des Gewebes eine lokale Entzündung ausgelöst werden, die ein Ödem mit sich bringt, das den Nerv dann im Alcock-Kanal beengt. (Holtkamp, 2007)
Verspannungen als Ursache
Kompressionssyndrome oder Entrapment-Syndrome kennen wir bereits von anderen Muskeln, zum Beispiel eine Kompression des Ischiasnervs durch einen verspannten Piriformis-Muskel. Ein chronisch verspannter Piriformis-Muskel könnte auch eine Kompression des Pudendus-Nervs auslösen (Travell & Simons, 2000) (Roche, Dembe, Karenovics, Robert-Yap, & Cahana, 2005), da er unterhalb des Piriformis verläuft.
Verspannungen im Piriformis können neben den chronisch außenrotierten Beinen des Startmusters auch durch Sport, zum Beispiel durch schnelle Richtungswechsel bei Tennis, Handball und anderen Ballspielen, entstehen. Lange Meditationen oder ständiges Sitzen im Schneidersitz können Verspannungen im Piriformis auslösen (oder dem Obturatorius internus) Außerdem soll langes Sitzen Triggerpunkte im Piriformis aktivieren. (Travell & Simons, 2000), (Davies) Nach dem Verlauf des Muskels wäre es außerdem denkbar, dass eine Verspannung des Oburatorius internus, die Druck auf den Alcockkanal ausübt und die Faszie des Oburatorius internus verfestigt, so dass Druck und Minderdurchblutung im Bereich des Nervs entstehen könnte. Diese Erklärung wäre analog zu der von (Holtkamp, 2007) zu sehen. Auch der M. Coccygeus und das ihn bedeckende Ligamentum sacrospinale könnten infrage kommen.
__________________________
Zur Autorin: Renate Bruckmann hat mehrere Fachbücher im Droemer-Knaur-Verlag veröffentlicht. Sie ist Mitgründerin der Berufsverbandes der Pohlterapie und Ausbildungsleiterin. Sie gibt Kurse zum Thema Beckenboden und hat die Beckentherapie Bruckmann entwickelt. Sie hat Praxen in Saarbrücken und Neustadt.
__________________________
Literaturverzeichnis
Benninghoff, & Drenckhahn, D. (2014). Taschenbuch Anatomie. München: Elsevier.
Bruckmann, R. (2021), Unter der Gürtellinie, München: Droemer-Knaur
Holtkamp, R. (2007). Pudenduskompression - Klinische Erfahrungen eines Therapiekonzepts bei chronischen analen Schmerzen. Recklinghausen: Dissertation zur Erlangung des Doktorgrades der Hohen Medizinischen Fakultät der Rheinischen Friedrich-Wilhelms-Universität Bonn.
Jost, W. (1997). Neurologie des Beckenbodens. Weinheim: Chapman & Hall GmbH.
Roche, B., Dembe, J.-C., Karenovics, W., Robert-Yap, J., & Cahana, A. (2005). Pudendusneuralgie. Coloproctology, 27(Nr. 3).
Schünke, M., Schulte, E., Schumacher, U., Voll, M., & Wesker, K. (22.. April 2019). https://eref.thieme.de/ebooks/2322754?anchor=im2322691#/ebook_2322754_SL87180129. Von https://eref.thieme.de/ebooks/2322754?anchor=im2322691#/ebook_2322754_SL87180129 abgerufen
Tanzberger, R. (2013). Entleerungsstörung Obstipation. In Der Beckenboden - Funktion, Anpassung und Therapie (S. 237 - 239). München: Elsevier.
Travell, J., & Simons, D. (2000). Handbuch der Muskeltriggerpunkte (1. Auflage Ausg.). München: Elsevier.
Wiesner, A., & Jost, W. (2003). Der chronische Beckenbodenschmerz aus der Sicht der Neurologie. In W. Merkle (Hrsg.), Der chronische Beckenbodenschmerz - CPPS (S. 83-89). Darmstadt: Steinkopff.


 Buch: Unter der Gürtellinie
Buch: Unter der Gürtellinie